blog

TKA術後の痛みが長引くのはあなたの責任!
2021.02.26from 橋本 祐一 @自宅デスクより
3月になり、だんだんと暖かくなってきましたね。
3月はやっぱり桜が開花する時期で、よく家族で福岡の有名な花見スポットに行ってました。中でも舞鶴公園が有名で福岡城跡もあり、海外の方々も来られて毎年賑わっていました。
でも去年は新型コロナの影響で花見も気持ち良くできなかったですよね。
今年は賑やかにできたら良いんですけどね。
それと3月って自分のイメージでは、別れと出会いの月として考えることがあるんです。
実は、ある患者さんとの出会いがあって、そう思うようになったんですよね。
その方っていうのが、最初に来院された時が苦痛の表情を浮かべてリハビリに来られていたのですごく印象に残っていたんですよ。
今勤めているクリニックに他病院からの紹介で来院されたんだけど、TKA術後3ヶ月経過、まだすごく痛い。
T字杖をついて歩いていたけど、跛行がすごいし、膝周辺もすごく腫れていたんです。
患者さん:「痛く無くなるからと言われて手術をしたのにまだずっと痛くて、歩けないんです。どうしてですか?」
この言葉を仰った時に、私が初めてTKA術後の方を受け持っていた患者さんを思い出したんですよね。
それは、過去に私が受け持っていた患者さんに似た患者さんがいるんですけど、その内容が私にとって苦い過去の経験があるからなんですよね。
今回は自分がPTとして少し慣れてきた頃の、ある失敗を犯してしまったお話をしたいと思います。
慣れてきた頃の油断というなの落とし穴

私がPT3年目の時の話なんですけど、TKA術後の患者さんを担当してて、今までも何度も同じような患者さんを担当したから今回も大丈夫だろう!と思ってたんです。
いつも通り TKA術後のプロトコールに沿って介入したんですけど、
ちなみにプロトコールって病院や術式によっては詳細は違ってきますけど、おおまかにこのような形で進めていたんです。
『TKAプロトコール』
・術後1~3日目
術後すぐは急性炎症期で痛みや腫れが著明であるため、炎症反応を抑えるためのアイシングを中心におこないながら、血栓予防、起立・歩行動作の練習をおこなって早期離床を促す。
・術後4日目~2週間
炎症反応が徐々に弱りながら皮膚など膝関節周囲の軟部組織の修復が進む時期。
膝関節の痛みや腫れの状態に合わせながら膝関節周囲筋の緊張を緩めて痛みや突っ張り感を取り除き、スムーズに膝の曲げ伸ばし運動ができるよう無理のない範囲で関節可動域の拡大を目指す。
個々に応じた自主トレーニング指導をおこない、リハビリ以外の時間でも簡単かつ効果的な運動をおこなう。
・術後3週目以降~退院
軟部組織の修復が進むと同時に、術侵襲などにおける軟部組織の癒着がはじまって関節拘縮に注意が必要な時期。
膝関節の痛みや腫れに応じて筋のリラクセーション、関節可動域訓練や筋力増強訓練をおこなうとともに退院に向けて段差・階段昇降訓練を開始し、個々に応じて必要な日常生活動作訓練をおこなう。
・外来リハビリテーション
退院時の膝関節の状態など、医師が判断し外来リハビリテーションを決定。
各個人により多少差はあるが、週1~2回程度のリハビリテーションをおこなう。
この患者さんはその時は術後3週目だったんだけど、今回はいつものようにうまくいかなかったんだよね。
炎症も減ってきていると思っていたんだけど、痛みは全然引かない状態だったんですよ。
追い討ちをかけるように関節可動域もプロトコールに沿ってうまくいっていない状況で、まだこの時、膝の屈曲角度70度だったんです。
プロトコールには膝の屈曲角度は90度以上獲得!?
やばい、、、。全然関節可動域も目標通りにいってないじゃん。泣
院内のカンファレンスでも担当医からなんで?と聞かれてもうまくプロトコールに沿っていない理由を伝えることができなかったんですよ。
でも予定ではそろそろ退院しないといけないし、このまま退院しても生活できないし、
ドンドン追い込まれていったんだ。
プロトコール通りにいかない理由って?

うまくいかない原因って何なんだと考えたんだけど、色々情報を集め調べて合併症やリスクはどうなのか?
・感染症:発生率は1〜 3%
・深部静脈血栓症、肺塞栓症
・人工関節のゆるみ
・出血
・脱臼、骨折
・神経、血管損傷などなど
術後の評価においても問題ないと担当医からも報告があり、リハビリでのどこかで問題があるんじゃないかと振り返ったんだよね。
炎症は減っていると判断したんだけど、改めて担当医に確認し経過も良好との報告もあり、少し腫れているが問題ないとのこと。
リハビリ後の対処としても看護部への申し送りもアイシングを痛ければ行うように指導していたんです。
リハビリでも退院に向けてプロトコールでは杖歩行練習開始とあったから、練習していたんです。でも念のため院内において痛みがひどい時は歩行器での移動を指導していたですよね。
その後もリハビリを続けていたんですけど、、、
・痛みは全く変わらない状況。
・プロトコールに沿って行っていても一向によくなっていかない。
・炎症は引いているとあるが、動かすたびに痛みが生じ、患者さんの動かす恐怖がある。
・膝ばかりに目を向けて、退院するための可動域獲得に対してのリハビリになっている。
結局、退院は予定よりも延長して経過を見ていくことになたんだよね。
その後、痛みはそこまで変わらなかったんだけど、なんとか退院の目処がついて外来リハをすることになったんです。
当時の自分は今までと同じプロトコールに沿ってやっていたのに、なぜこの患者さんは他の患者さんと同じようにいかなかったのか、膝が曲がらない理由がわからないし、痛みが引かない理由がわからない感じだったんです。
プロトコールはあくまでも手順の目安!
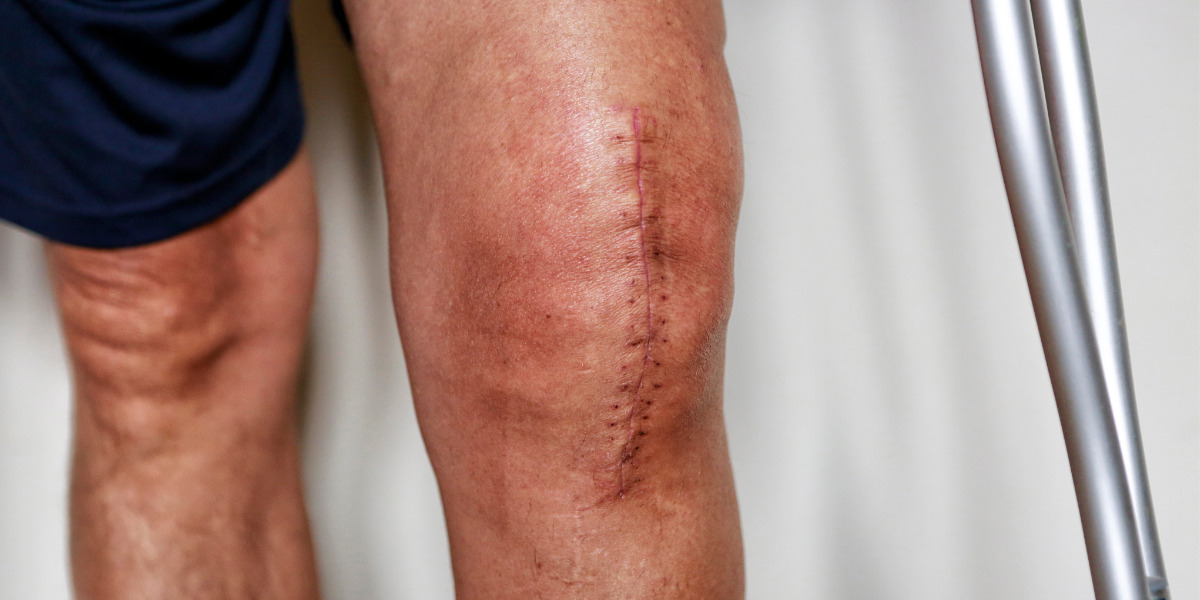
そもそもプロトコールは万人に当てはまるものではなくあくまでも手順書なんですよね。
でも当時の私が把握できていなかった内容がいくつかあったんです。
①炎症症状の管理!
炎症作用は怪我をした時にそれを治そうとする必要な作用で、体の治癒過程には欠かせない反応ですよね。
でも炎症症状である、腫脹が続くと血管や色々な軟部組織を圧迫し続けて、それがひどく続くと組織はどんどん弱ってしまいます。
そんな状態でリハビリをしていても悪化させてしまう可能性も、、、。
その炎症作用を無理に改善させようと当時の私は、今までと同じようにアイシングでどうにかなるんだと思い込んで、痛い=アイシングを続けていたんです。
アイシングをする目的をしっかりと明確にせずに、私自身の患者さん管理ができていなかったんですよね。
冷やすことで、循環を阻害して、なおかつ治癒過程も阻害してしまうことを考えれなかったんです。
②抵抗力と負荷の管理!
炎症症状の管理ができていないこともあり、組織も回復しきれず、さまざまなストレスに対して対抗できない状態、これをオランダ徒手的に言うと抵抗力が下がった状態っていうんだよね。
その弱った組織のままリハビリでプロトコール通りにしようと無理に可動域を増すぞ!と意気込んで頑張ったりしても炎症を悪化させ、空回りすることに、、、。
リハビリそのものが負荷が強すぎて耐えることが出来なくなってしまうんです。
逆に、今回の場合は患者さんも痛くて曲げるのが怖かったのでリハビリ以外では自ら動かしたり出来なかったし動かさなかったんです。
そこにも大きな落とし穴があって、動かさないことで組織の循環が悪くなり、組織を回復するための栄養も術創部に行き渡らなくなりますよね。
その結果、組織の抵抗力を強くすることができない状態に、、、。
さらに痛みの物質や老廃物はそのまま滞ってしまって痛みが引かないし、腫れたままになるんですよね。
そんな状態をずっと繰り返されていたらうまく行くはずがないですよね。
③入院中の活動の管理!
ここがすごく重要だと思うんだけど、痛みと腫れの改善がしなかった理由は、私があることをないがしろにしていたんです。
あなたにはわかりますか?
リハビリ後は必ず、アイシング!!
アイシングをする時間は指定していたものの患者さんが痛いからとずっと行っていたり、夜も痛みがあったということの把握ができていなかったんです。
アイシングのケアを患者さんに託してしまっていた。これが最大の原因だったんではと考えているんですよね。
痛ければアイシングをして、疼痛の閾値が下がるので患者さんは安心できる。でも冷やすとどうなるか改めて考えてみてください。
血管が細くなって、怪我をしたところへの循環って悪くなりますよね?
自分自身のアイシングをする意義を見つめ直さないといけなかったんだけど、、、。
リハビリ以外の患者さんの行動や夜間時の看護師さんとの連携が大切だって事はわかってはいるけど、当時はそれが出来ていなかった。
出来ているつもりになっていたことが、患者さんを不利益にしてしまっていた私の責任なんだと痛感したんですよね。
まだまだ、プロトコール通りに行かなかった理由はあると思うんだけど、担当になった患者さんの管理をすることって大事ですよね。
今回は自分の失敗談として、TKA術後の患者さんの話をしたんだけど、これは他の患者さんにも言えることだと思うんですよね。
自分の担当患者さんへの管理不足が原因で、良くなっていない場合がある事を念頭に置くことって大事です。
あなたも患者さんにとって最高の管理者になれるように私と一緒に頑張りましょう!
P.S
ちなみに最近来られた苦痛の表情を浮かべた患者さんは無事にリハビリ卒業できて、目標にしていた散歩ができるようになりました。(^ ^)